3 概述
凡位于膈肌以下、横结肠及其系膜以上区域中的局限性积脓统称为膈下脓肿(subphrenic abscess)。膈下脓肿是腹腔内脓肿最为重要的一种。是腹膜炎的严重并发症。
膈下区之解剖,都是以肝脏为标准,因为横膈下大部分被肝占据。膈下间隙被肝脏分为肝上间隙与肝下间隙,肝上间隙被纵行的肝镰状韧带分成左、右间隙。肝下间隙被肝圆韧带分成右下和左下间隙。左肝下间隙又被肝胃韧带和胃分为左下前间隙和左下后间隙(网膜囊)。
①膈下区隙,在横结肠及其系膜之上,横膈之下及左右腹壁之间整个间隙,均称隔下间隙。膈下间隙分为肝上间隙和肝下间隙。
②肝上间隙、被冠状韧带分为右肝上间隙和左肝上间隙
③右肝上间隙、又被右侧韧带分为右肝前上间隙和右肝后上间隙。
④左肝上间隙:因左侧韧带是自横膈伸展到肝脏左叶的后面,故左肝上间隙只是一个间隙。
因此肝上间隙共分为、右前上,右后上,及左上三个间隙。
⑤肝下间隙、被镰状韧带分为左右两部分,即右肝下间隙及左肝下间隙(左肝前下及左肝后下间隙)。
加上肝裸区与膈肌间的膈下腹膜外间隙,该间隙与肾旁间隙相通,共7个间隙。7个间隙中以右肝上后间隙脓肿最为多见,其原因与淋巴流向及呼吸运动影响有关,腹腔此间隙内的腹内压最低。其次为右肝下间隙及右肝上前间隙脓肿,左侧的膈下脓肿相对少见(图1)。
膈下脓肿为继发性感染,其部位与原发病有关。可发生在1个或2个以上的间隙。临床有明显的全身症状,而局部症状隐匿是其特点。并发症多,病死率高,须早期手术引流。

8 膈下脓肿的病因
膈下腹膜淋巴网丰富,故感染易于引向膈下,膈下脓肿可以因体内任何部位的感染而继发。大部分为腹腔脓性感染的并发症。常见于急性阑尾炎穿孔、胃十二指肠溃疡穿孔,以及肝胆等的急性炎症,这些常并发右膈下感染。腹膜外的膈下脓肿,多来自肝脓肿的破入,据统计约25~30%之膈下感染会发展成为脓肿,余者多可自行消散,这是由于腹腔上部之腹膜具有强大的抵抗力。
引起脓肿的病原菌多数来自胃肠道,其中大肠杆菌,厌氧菌的感染约占40%,链球菌的感染占40%,葡萄球菌感染约占20%。但多数是混合性感染。
膈下脓肿常为多菌混合感染(需氧菌与厌氧菌),其脓肿形成的部位取决于感染的器官来源。
8.1 左膈下脓肿
多因门静脉高压症脾切除术或分流、断流手术后,脾区渗液、渗血、细菌感染;或者胃癌根治术、胃肠外伤,阑尾穿孔弥漫性腹膜炎,腹部肿瘤手术后左膈下间隙积液、积脓;出血坏死性胰腺炎非手术或手术引流后。
8.2 右膈下脓肿
多因胃、十二指肠溃疡穿孔,弥漫性腹膜炎手术后,肝癌、肝脓肿和肝胆外伤手术后,胆道、胆囊手术后,十二指肠、胃手术后污染、感染、脓液、渗液、胆汁、肠液积聚于肝上、肝下间隙,形成包裹性脓肿;也有阑尾穿孔、弥漫性腹膜炎或胃肠外伤所引致。
9 发病机制
1.病人平卧时膈下部位最低,急性腹膜炎时腹腔内的脓液易积聚此处。细菌亦可由门静脉和淋巴系统到达膈下。脓肿形成之前,先有膈下炎症阶段,约70%急性腹膜炎的病人经手术或药物治疗后,腹腔内的脓液可被完全吸收,30%的病人发生局限性脓肿。
2.小的膈下脓肿经非手术治疗可被吸收。较大的脓肿,可因长期感染使身体消耗以至衰竭,死亡率甚高。膈下感染可引起反应性胸腔积液,或经淋巴途径蔓延到胸腔引起胸膜炎;亦可穿入胸腔引起脓胸。个别的可穿透结肠形成内瘘而“自家”引流。也有因脓肿腐蚀消化道管壁而引起消化道反复出血、肠瘘或胃瘘者。如病人的身体抵抗力低下可发生脓毒血症。
10 膈下脓肿的临床表现
膈下脓肿一旦形成,可出现明显的全身症状,而局部症状隐匿为其特点。
10.1 全身症状
发热,初为弛张热,脓肿形成以后持续高热,也可为中等程度的持续发热。脉率增快,舌苔厚腻。逐渐出现乏力、贫血、衰弱、盗汗、厌食、消瘦、白细胞计数升高、中性粒细胞比例增加。
10.2 局部症状
膈下感染可通过淋巴系统引起胸膜、肺反应,出现胸腔积液,咳嗽、胸痛。脓肿穿破到胸腔发生脓胸。近年由于大量应用抗生素,局部症状多不典型。
疼痛:脓肿大时可有胀痛气急、咳嗽。 脓肿刺激膈肌可引起呃逆。脓肿部位可有持续钝痛,疼痛常位于近中线的肋缘下或剑突下,深呼吸和转动体位时加重。脓肿位于肝下靠后方可有肾区痛,有时可牵涉到肩、颈部。
膈下和季助区有叩击痛、压痛,若脓肿表浅时该处皮肤有可凹性水肿,皮肤温度升高。
患侧之呼吸动度变小,肋间隙不如健侧明显。
肝浊音界升高。
约25%的病例脓腔中含有气体,可叩击出四层不同之音响区,最下层为肝浊音或脓腔的浊音,上层为气体之鼓音,再上层为反应性胸腔积液或萎缩肺的浊音,最上层为肺之清音。
患侧肺底部呼吸音减弱或消失。
11 膈下脓肿的并发症
1.胸腔感染 膈下感染可引起反应性胸腔积液,或经淋巴途径蔓延到胸腔引起胸膜炎;亦可穿入胸腔引起脓胸。
2.消化道出血和消化道瘘 因脓肿可腐蚀消化道管壁而引起消化道反复出血、肠瘘或胃瘘。
3.贫血。
12 实验室检查
12.1 白细胞计数与分类计数
12.2 细菌学培养
(1)血培养:全身中毒症状严重者抽血做细菌学培养,少数可有阳性。
(2)脓液培养:行诊断性穿刺时,若抽出液为脓液,应行细菌培养与药敏试验,以指导临床抗生素的使用。
12.3 红细胞和血红蛋白
13 辅助检查
13.1 影像学检查
13.1.1 (1)X线检查
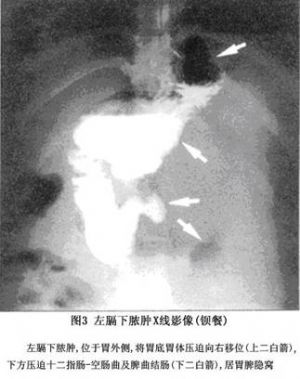
病人取立位,从前后和侧位拍片,可发现病侧之横膈运动消失或减弱,示有膈下感染,但不一定积脓。还可发现病侧横膈抬高,和助膈角消失,肺野模糊,表示有反应性胸腔积液、或肺突质变化,可以看到膈下有气液面,约10%的膈下脓肿有产气菌的感染,及胃、十二指肠穿孔之气体,左膈下脓肿可见胃受压移位。
①胸腹部透视和摄片:可见患侧膈肌抬高,呼吸运动减弱或消失;患侧肋膈角模糊不清或有明显胸腔积液;膈下有气液面(图2)。

13.1.2 B型超声
B超可明确显示脓腔之大小,部位、深浅度,又可在B超引导下做穿刺抽脓或将穿刺点标于体表做诊断性穿刺。患侧膈下有液平段,有助于脓肿确诊、准确定位。可在B超引导下行诊断性穿刺。吸出脓液送细菌培养及药敏试验(图4)。

13.1.3 CT扫描
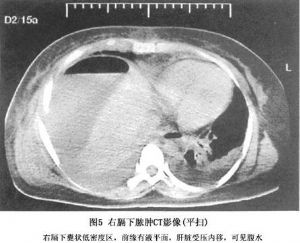
能确定脓肿的部位、大小及其与周围脏器的关系,诊断腹腔脓肿的正确率达90%,特别适用于肥胖、肠胀气和腹腔放置引流管等不适于超声检查者(图5,6)。

13.2 诊断性穿刺
穿刺的确可以使炎症延针道播散,如穿刺若经肋膈角可以致胸腔感染,所以有些外科医生宁愿行探查性切开,我们认为在病情重而诊断又不肯定时,可在X线或B超定位引导下穿刺,若抽出脓汁则立即切开引流。实际上膈下脓肿存在时,其肋膈角大部已有粘连故穿刺引起脓胸之机会不大。
14 膈下脓肿的诊断
1.病史 大多数膈下脓肿有肝癌、胃肠肿瘤、急性弥漫性腹膜炎、腹部外伤、腹部大手术病史,但肝脓肿穿破,脓液积聚于膈下也不罕见。
2.高热 在腹部手术后体温持续下降或下降数天、1周甚至2周以后又逐渐上升至39℃以上,持续不退,呈弛张型热。脉搏增快、乏力,无食欲,少数上腹部有钝痛。
3.体检 患侧肋间隙、腰背部、上腹部常见水肿、肋间隙饱满,有深压痛和叩击痛。叩诊肝浊音界扩大,听诊病侧下肺呼吸音减弱。
4.辅助检查 X线透视可见患侧膈肌升高,随呼吸活动度受限或消失,肋膈角模糊、积液。X线显示胸膜反应,胸腔积液,肺下叶部分不张等;膈下可见占位阴影。左膈下脓肿,胃底可受压下降移位;脓肿含气者可有液平面。诊断性穿刺为脓性积液,但穿刺阴性者不能排除有脓肿的可能。
15 膈下脓肿的治疗
膈下脓肿起始于感染,如能积极治疗使炎症逐渐消散,则能预防脓肿形成。因此,半卧位、胃肠减压、选用适当之抗菌素、以及加强支持疗法等都是预防形成脓肿的治疗。一旦形成脓肿必须及早手术引流。以防膈下脓肿穿破膈肌形成脓胸,或破入腹腔再次形成弥漫性腹膜炎,穿破附近血管引起大出血等。过去,膈下脓肿基本上采用手术引流。近年多采用经皮穿刺插管引流术,并取得较好的治疗效果。治疗前,均应进行充分的术前准备,包括补液、输血、营养支持和抗生素的应用等。
15.1 经皮穿刺插管引流术
经皮穿刺插管引流术创伤小,可在局部麻醉下施行,一般不会污染腹腔,引流效果较好。
(1)适应证:与体壁贴近的、局限的单房脓肿。穿刺插管须由外科医师和超声医师或放射科医师配合进行,如穿刺失败或发生并发症,便于及时手术治疗。
(2)操作方法:根据超声检查或CT所显示的脓肿位置,确定穿刺的部位、方向和深度。这个部位应是脓肿距腹壁最近处,其间无内脏。选定部位后,常规消毒,铺巾。局部麻醉下切开皮肤少许。由超声导引,将20号四氟乙烯套管针向脓肿刺入,拔出针芯,抽出脓液约5~10ml送细菌培养和药物敏感试验。从套管插入细的血管造影导针直达脓腔后,即将套管拔出,再用血管扩张器经此导针扩张针道,然后放入一较粗的多孔导管,拔出导针,吸尽脓液,固定导管。导管可接床边重力引流瓶,也可用无菌盐水或抗生素溶液定期冲洗。临床症状消失,B超检查显示脓腔明显缩小甚至消失,脓液减少至每天10ml以内后,即可拔管。吸尽脓液后,也可不留置导管。因有的病人经一次抽脓后,临床症状即可消失,残留的少量脓液可慢慢被吸收,脓腔也随之消失。
经过此种方法治疗,约有80%的膈下脓肿可以治愈。如引流不畅,脓腔缩小不多,体温不退或退后复升,应手术引流。
15.2 切开引流术
脓腔较大或穿刺引流无效者,应尽早手术切开引流。术前应常规进行B超检查,或通过CT来确定脓肿的位置。根据脓肿所在的位置来选择适当的切口。原则上切口愈接近脓肿引流愈好。
15.2.1 (1)手术路径
①经前腹壁途径:右或左侧肋缘下切口,进腹。是常用的手术切口,右侧膈下脓肿,常用右侧肋缘下切口(图7)。

经前肋缘下部引流是最常用之途径。优点是此途径较安全,缺点是膈下脓肿多数偏高偏后,从前壁引流不易通畅,目前加用负压吸引可弥补其不足。对位置较前的脓肿,此手术进路最为理想。方法是局麻下作前肋缘下切口、切开皮肤和肌层显露腹膜后,用长9号针穿刺以确定脓腔位置,若靠上可在腹膜外向上分离至接近脓腔部位,再穿刺抽出脓液后沿穿刺针进止血钳以扩大引流口,吸尽脓汁,置管引流。若脓肿在切口附近,可直接引流,不要进入腹膜腔去分离脓肿周围之粘连,以防浓汁进入腹腔造成腹膜炎。
②经后腰部切口:适合于左膈下位置靠后的脓肿(图8),即使是右肝上间隙靠后的脓肿,也可采用此引流途径。(图2-41),方法是在局麻下沿第十二肋做切口,在骨膜下切除第十二肋(图2-42),平第一腰椎棘突平面横行切开肋骨床,然后进入腹膜后间隙,用粗针穿刺找到脓腔,再用手指插入脓腔排脓。(图2-43)。手术尽可能在直视下进行,避免误入胸腔。

③经侧胸部引流:适用于右肝上间隙的高位膈下脓肿,此途径须经过胸腔肋膈角部分,除非原有胸膜疾病此处已粘连闭合,否则均应分二期进行。第一期在侧胸部第8或第9肋处作切口并切除一小段肋骨直至胸膜。然后用碘仿纱布和酒精纱布填塞伤口,使引起周围粘连一周后再行第二期手术时即可在穿刺定位后,切开已粘连的胸腔肋膈角,直达脓肿置管引流。
15.2.2 (2)操作方法
在局麻或硬膜外麻醉下切开腹壁各层至腹膜,穿刺确定脓肿的部位,在吸出脓的部位进入脓腔,可用手指或钝器插入,吸净脓液后,用低压灌洗,放置多孔引流管或双套管并用负压吸引。术后换药并冲洗。
15.2.3 (3)注意问题
①脓肿周围一般都有粘连,分离时切忌分破粘连,以免脓液流入腹腔造成扩散。
③膈下脓肿多数偏后方,前腹壁路径虽较安全,但易引流不畅,加用负压袋吸引可弥补其不足。
15.3 抗生素治疗
引流前即应开始。
(1)用药原则:早期治疗可根据经验用药,待细菌培养和药敏试验结果出来后再调整;抗厌氧菌与抗需氧菌抗生素联合用药;经静脉途径给药,至病人体温及外周血白细胞正常时为止。
(2)常用抗生素:氨基苷类对脓肿中最常见的肠杆菌高度有效;氨曲南(aztreonam)、亚胺培南(亚胺硫霉素)(imipenem)、α-羧基噻吩青霉素、克拉维酸(clavulanic acid)及喹诺酮类,或第2、3代头孢菌素,均可覆盖革兰阴性杆菌;抗厌氧菌常用甲硝唑和克林霉素(氯林可霉素),两者效用相似,但前者价廉,国内应用更广泛;亚胺培南(亚胺硫霉素)、α-羧基噻吩青霉素等兼有抗需氧与抗厌氧菌的作用,有时可单独使用。对于少数有肠球菌存在证据者,常规加用氨苄西林。