3 概述
腹膜透析(peritoneal dialysis,PD)是利用多南平衡原理,透析液灌入腹腔与腹膜毛细血管内的血液之间水和溶质的交换过程。溶质的转运机制主要是扩散,水分的清除主要是超滤。腹膜透析反复更换透析液,清除代谢产物和纠正水电解质、酸碱失衡,从而保持机体内环境恒定。腹膜透析是一种符合生理性的治疗手段。随着技术上的不断改进与逐步完善,腹膜透析已成为治疗急慢性肾衰的重要方法。
腹膜是一种很好的生物性半透膜,具有良好的弥散、渗透、分泌和吸收功能。成人腹膜面积约为2.2m2,比二侧肾脏肾小球毛细血管表面面积1.5m2为大。在病情需要时,腹膜可作为透析膜,通过与腹膜表层血管中的血液进行透析,体内蓄积的代谢产物和过多的电解质可随透析液排出体外,从而达到消除体内有毒物质,调节水、电解质和酸碱平衡的目的。
腹膜对各种溶质清除能力不同,清除尿素较快,钾、氯、钠、肌酐次之,尿酸和碳酸盐较慢,清除钙和镁最慢。一般一次透析8000~10000ml作为一个疗程,可使尿素氮每日平均下降3.3~7.8mmol/l,并可带出水分约500~1500ml;应用无钾透析液,每日可清除钾7.8~9.5mmol/l。
4 适应证
1.急性肾功能衰竭,在诊断明确后即可采用。早期可作为预防性透析,疗效较好;病情较重时,也能把疾病稳定在一定水平;病情十分严重时,则需与血液透析合并使用,对于伴有休克、心功能不全的急性肾功能衰竭,及伴有严重出血倾向的病人,腹膜透析疗法为首选。
2.慢性肾功能衰竭。
6 准备
6.1 透析管
(1)腹膜透析管的基本条件:①能够长期留置于腹腔内;②透析液出入引流通畅,确保良好的透析效果;③对机体无刺激性、无组织不良反应;④不易发生移位、滑脱、堵塞、大网膜包裹、纤维素块形成及诱发感染。
(2)腹膜透析管类型:①紧急腹膜透析管:所有紧急腹膜透析管都有相同的基本结构,为一根直或轻度弯曲的、相对坚硬的腹膜透析管,管的末端侧方有许多孔,可用一根金属探针或柔韧的导丝在透析管内滑动,以引导透析管的植入。由于透析管无涤纶套以防止细菌的侵入,腹膜炎的发生率高,长时间使用有增加肠穿孔的危险性。②慢性腹膜透析管:慢性透析管由1个硅橡胶管和1个或2个涤纶套组成。管的末端也有许多小孔。目前常用的慢性透析管有Tenckhoff管,是目前国内外使用最广泛的慢性腹膜透析管,采用优质医用硅胶制成,现已有在原料中加入X线不易穿透的物质,制成不透光的硅胶管。Toronto Western Hospital管(TWH管)是在Tenckhoff管的基础上加以改进制成。腹透管末端有2个扁平的圆形硅胶片,不易发生管端移位、漂浮,减少了单向阻滞的发生率。Swan neck管(鹅颈管)是在腹透管2个涤纶套之间设计了固定弯曲,便于皮肤隧道出口处向下,有利于局部分泌物的引流通畅、降低皮肤出口处及隧道感染的机会。Coil式管(卷曲管)是通过卷曲降低高流量透析液速度,从而引起喷注效应,同时不易移位。Column disc管(柱盘管)固定在腹壁上,有良好的稳定性,而且不易被大网膜所缠绕。Valli管(椭圆球管)呈椭圆球型构造,不易被大网膜所缠绕和闭塞,支架及导管均可在X线下显影,有助于定位。
(3)腹透管的选择:腹透管的选择与置管方法相关。目前常用的透析管是双涤纶套标准条Tenckhoff管和鹅颈管,以后者最佳,但需外科手术置管。
目前临床上常用的腹膜透析管为带两个涤纶绒套环作固定时用的tenckhoff管,适用于一切腹膜透析的病人,其他几种导管,如卷曲双套管等,均为tenckhoff管的改良型,主要是对tenckhoff管的腹腔内段作了改良[图1 ⑴]/
6.2 透析液
目前透析液均为袋装的商品腹膜透析液,有500ml、1000ml、2000ml等几种不同包装;其基本成分见表1;如果病情紧急而又无现成的腹膜透析液,可参考表2配制临床透析液,以抢救病人生命。
(1)透析液成分:目前市场上销售的各种腹膜透析液成分基本相同(表1)。
表1 标准透析液成分
| 葡萄糖 | 0.5~4.25g/dl |
| 钠 | 132~141mmol/l |
| 氯化物 | 107mmol/l |
| 醋酸或乳酸根 | 35~45mmol/l |
| 镁 | 0.25~0.75mmol/l |
| 钙 | 1.5~1.75mmol/l |
| 渗透压 | 340~390mosm/kg* |
| ph | 5.0~7.0 |
* 1nisn=2.57kpa
(2)腹膜透析液配制原则:透析液的电解质浓度与正常人血浆成分相仿(可不含钾),无菌、无致热原及无刺激性,pH>5.5,有机碱缓冲剂常用乳酸盐和醋酸盐,醋酸盐并发症多,碳酸盐必须在透析前临时加入,十分繁琐,目前多选用乳酸盐透析液。
表2 临时透析液配方
| 成分 | 含量(ml) | 葡萄糖(g%) | 电解质含量mmol/l | ||||
| na+ | k+ | ca++ | cl- | hco3- | |||
| 5%gns | 500 | 25 | 77 | 77 | |||
| 5%gs | 250 | 12.5 | |||||
| ns | 250 | 38.5 | 38.5 | ||||
| 4%nahco3 | 60 | 28.5 | 28.5 | ||||
| 5%cacl2 | 5 | 1.7 | 3.4 | ||||
| 10%kcl | 3 | 4 | 4 | ||||
| 合计 | 1063 | 37.5 | 144 | 4 | 1.7 | 122.9 | 28.5 |
| 折合 | 1000 | 35.1 | 136 | 3.7 | 1.6 | 115 | 26.7 |
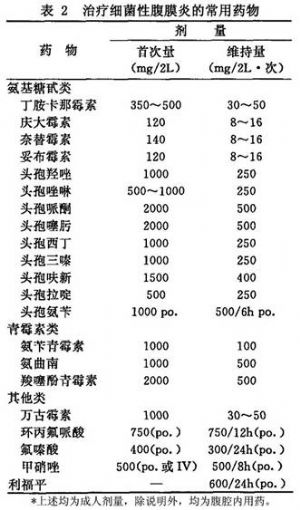
①抗生素:目前不主张预防性应用抗生素,主要用于治疗细菌性腹膜炎。常用抗生素剂量见表2。
②肝素:置管术后1周,透析液内加入肝素1~5mg/L,可防止血凝块堵塞透析管。当发生腹膜炎时应用肝素,可防止纤维蛋白凝块堵塞透析管,应用2~3d即可。
③普鲁卡因:透析中如有腹痛可在透析液中加入0.5%~1%普鲁卡因10~20ml/L,症状缓解后停用。
④胰岛素:根据病情需要透析液中可加入胰岛素,按每8g葡萄糖加入胰岛素1U计算。
⑤氯化钾:透析液中加入10%氯化钾3ml/L相当于溶液含钾4mmol/L。
6.3 腹膜透析连接管
目前常用的透析液的容器(袋)与腹膜透析液管之间的导管连接管有3种。
(1)“直”型连接管:是一根简单的塑料管,一端连接腹透管,另一端连接透析液。透析治疗时,取新透析液经连接器与腹透管连接,将透析液置于高处,透析液借助重力灌入腹腔,卷起透析液袋及导管装置,储存于患者随身携带的特制布袋中,患者完全不用卧床,可以从事日常工作。换液时展开卷起的空袋,放置地面上,利用虹吸作用,液体自腹腔流入透析液袋中,然后断开透析液袋与导管的连接。丢弃此透析液,再接新透析液,进行下一轮操作。连接管在透析护士及技术员的指导下定期更换。现在由于采用了寿命更长的导管,可允许患者1~6个月更换1次连接管。
(2)“Y”型连接管:为一柄3支。1支接腹膜透析管,1支接新鲜透析液,另1支接废液袋。目前常用“Y”型连接管有2种:拆装式“Y”型导管,在每次交换液体后,可从腹透管上拆除下来,患者完全脱离导管及透析液袋。另一种是一次性“Y”型导管,腹膜炎发生率低,但医疗费用增加。
(3)“O”型连接管:“O”型管是由“Y”型管改进而来。用“O”型管者,在透析液交换完毕后,将连接管从腹透管卸下,灌入消毒剂后,将“Y”管连接排液袋的1支与排液袋分离,与连接管另一端连接,形成一个“O”型,储存起来备用。
6.4 腹膜透析各种连接装置
这些装置的目的是为了在腹透管与连接管或透析液袋连接时减少细菌污染的可能性。
(1)腹透管与连接导管之间连接器:①钛连接器;②快速连接—断开系统。
(2)导管与透析液袋之间的连接器:①插接式连接器(spike port design);②改良插接式连接器(inpersol systen);③易卡式连接器(easy lock connector);④改良旋钮式连接器(delflex system)。
6.5 腹膜透析的特殊连接装置
包括机械辅助插入装置,紫外线消毒装置,无菌连接装置(管路切割器)。
6.6 自动腹膜透析机
能自动地使透析液进出腹腔的机器。患者夜间就寝时与机器相连,机器自动更换透析液3~4次/夜。清晨再更换1次透析液,腹腔内留置透析液,患者与机器断开,可自由从事日间活动和工作。
8 手术方法
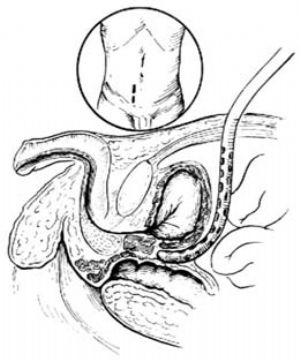
腹膜透析管的放置与腹膜透析效果密切相关,手术要求腹膜透析管放置在膀胱直肠窝(子宫直肠窝)内,以保证引流通畅。
8.1 1.体位,切口
病人仰卧。在耻骨联合与脐连线中点偏右处将皮肤切开0.5~1cm,分开腹壁各层,切开腹膜,送透析管至膀胱直肠窝,用肝素盐水冲洗透析管,证明通畅,缝合腹膜[图1 ⑵];在皮下,肌层外,离切口2~3cm,作一皮下隧道,将透析管穿出腹壁,分别固定好两个涤纶绒套环,关闭腹壁。
8.2 2.透析管安置方法
目前安置腹膜透析管方法有三种:外科手术置管、封闭穿刺置管(套管针穿刺置管及直接穿刺置管)和腹腔镜置管。
(1)外科手术置管:手术切口选择脐下3~5cm正中或旁正中,也可选择麦氏点或反麦氏点。常规消毒,在局麻下进行手术,切开皮肤,逐层切开分离腹壁组织,暴露腹膜后作一0.5~0.8cm切口,将透析管内插入1根引导软质金属芯,将腹透管紧贴腹膜后壁送入膀胱直肠陷窝或子宫直肠窝;随后取出金属芯,排出空气,试行灌注透析液1000~2000ml,如引流通畅,表示透析管腹腔段位置良好。在腹膜切口下1.0~1.5cm处作荷包缝合,可在荷包缝合线下方0.5cm处再结扎1次,以防针孔漏液。第一个涤纶套与腹直肌平行纵向放置,涤纶套被固定在腹直肌上,用隧道扩张器或其他器械作皮下隧道,第二涤纶套放置在距离皮肤出口至少2cm,出口直径应与透析管基本相符,最后缝合皮肤切口,无菌包扎透析管外端。鹅颈管置管方法与Tenckhoff管相似,术前应在皮肤表面制作隧道及出口处作出标记,术中钝性分离组织,制作一个囊,可容纳2个涤纶套之间呈180°角弯曲部分,使用套管针牵拉导管至出口处。证实引流通畅后,关闭腹直肌前筋膜和其余的切口,皮下涤纶套距离出口处至少2cm,并且防止牵拉。
(2)封闭穿刺置管:套管针穿刺置管术前应常规排尿和灌肠,以防止损伤膀胱和肠管,穿刺点选择腹正中或左侧麦氏点,先用气腹针向腹腔内注入1000ml透析液,在穿刺点作5~8mm切口,用内径5mm的套管穿刺针穿刺至腹腔,抽出针芯,沿穿刺针内腔送入透析管,在金属芯的引导下,将透析管沿腹后壁下插至膀胱直肠陷窝,先后退出套管针及金属芯,试行灌入透析液,如出入通畅,表明管端位置良好。透析管在皮下潜行5~7cm,于皮肤出口处固定透析管。
直接穿刺置管的穿刺点与套管针穿刺点相同。在局麻下皮肤作2mm切口,将三棱针头引导钢丝插入腹透管中,腹透管与皮肤呈45°角,自切口指向骶尾部轻轻施转用力刺入,进入腹腔时有“落空感”。此时将引导钢丝退出1.0cm,再缓慢地把腹透管置入膀胱直肠陷窝,试行透析循环。若引流通畅,将透析管上硬质球移至皮肤切口外,将透析管固定于皮肤切口处。
(3)腹腔镜置管:此法更为准确、安全。
8.3 3.透析方式
⑴间歇性腹膜透析(ipd):标准ipd方案,手工操作,透析液2l/次,每个透析日连续交换8~10次,每次1小时,每周4~5个透析日,透析总时数为36~42小时。
⑵持续不卧床腹膜透析(capd):标准capd方案,每日交换透析液4次,每次2l。交换时间,上午8点,中午12点,下午5点,晚间10点;透析液选择,白天3次用含糖1.5%的透析液,晚间用含糖4.25%的透析液。
⑶持续循环式腹膜透析(ccpd):ccpd标准方案,每日交换透析液5次,每次2l。交换时间,晚10点开始,翌晨8点关机,夜间每2.5小时交换1次,共4次;进液10分钟,留置2小时,放液10分钟,白天保留11小时;透析液选择,夜间各次均用含糖1.5%的透析液,白天用含糖4.25%的透析液。
10 注意事项
1.严格执行无菌技术 ①透析管、透析液、连接管及连接装置均应严格消毒。②更换透析液、管道时,操作者必须戴口罩,清洗双手。打开腹透装置的任何部分都要注意无菌操作,在拆接前后均要消毒,拆接后以消毒纱布密封包扎,纱布潮湿后立即更换。③透析液在使用前应进行检查,注意有无混浊、沉淀、霉变、破损。尽量避免在透析液中加药。必须加药时宜在无菌条件下进行。④透析室要保持清洁,每日至少进行1次空气消毒,经常用消毒液擦桌、椅、地面,霉雨季节应防潮湿。
2.透析管道的管理 ①保证腹透管在位。避免牵拉透析管,防止管道扭曲。定期腹部X线透视,观察透析管的位置。②透析管道的各连接部位应保持清洁,用消毒纱布密封包扎,要减少拆接次数,暴露于空气中的时间应尽量短暂,连接牢固,防止漏液和空气进入腹腔,防止管道扭曲、脱开。③连接管道每1~6个月更换1次。用瓶装透析液时,则每日更换1次。透析液在腹腔停留期间,管道应夹闭。④腹膜透析管的皮肤出口处应保持清洁、干燥,用消毒纱布覆盖,每周换药1~2次。在插管后4周内尤要防止感染,可在局部涂以四环素软膏。伤口痊愈后,可以淋浴。
3.患者的管理
(1)饮食:应进食高蛋白[1~1.5g/(kg·d)]、高维生素、低碳水化合物、低脂肪、低磷饮食。水、盐的摄入一般无需控制;在治疗初期,有高血压、水肿者可以适当限制水、盐的摄入。
(2)用药:患者应长期服用水溶性维生素,如B族维生素、维生素C。长期应用磷结合剂,如碳酸钙。其他药物的应用根据患者情况而定。
(3)患者应保持精神愉快,身心舒畅;多做户外活动;根据体力情况参加部分乃至全部工作;注意清洁卫生,经常洗澡;定期接受医务人员的指导。
4.透析的监护 ①每次更换透析液时准确记录输入、排出的液体量及时间,定期总结。②每次排出的透析液,都应观察其色泽、透明度,有无凝块。经常做显微镜检查及细菌学检查。③定期检查腹膜清除率。④经常观察患者的体温、脉搏、呼吸、血压,测量体重。⑤定期检查血尿素氮、肌酐、尿酸、电解质、酸碱状态、渗透压、血红蛋白、红细胞比容、血糖、血脂、血浆蛋白、氨基酸浓度以及心功能、骨骼变化、甲状旁腺功能等。
11 并发症
腹膜透析的效果虽佳,但也存在一些并发症,应予重视和预防。
11.1 (1)腹膜炎
腹腔感染多来源于透析管,特别是无菌操作不严格,管道反复拆接、漏液、透析管皮肤出口处感染而导致;偶可来源于血液、肠壁和女性生殖系统。
防治:①应预防为主;②一旦确立感染,立即用等渗透析液连续3次进行腹腔冲洗,随后透析液中加入广谱抗生素及肝素继续行原透析方案;③初期可以根据涂片结果选用抗生素,以后根据细菌学检查及药敏试验调整抗生素;④轻度感染仅腹腔内用药即可,严重感染需辅以全身用药;⑤霉菌感染、金黄色葡萄球菌感染治疗2周以上无效,短期内同一病菌反复感染者应拔除透析管,改用血液透析,3~4周后再重新置管开始腹膜透析治疗。
11.2 (2)蛋白质、氨基酸及维生素的丢失
每日丢失蛋白质5~11g,氨基酸<2g,同时随透析液丢失大量维生素。
防治:患者应进高蛋白、高维生素饮食。有腹腔感染时可补充白蛋白及氨基酸。
11.3 (3)高血糖、高血脂与肥胖
腹透中腹膜持续地吸收葡萄糖入血,每日吸收量120~200g。透析液渗透压越高,吸收的葡萄糖量越多。若长期用较高浓度的葡萄糖液,可能会发生高血糖,甚至高渗性昏迷、糖尿病。部分患者体重渐增加,血清甘油三酯可以显著升高,胆固醇亦可升高,发生动脉粥样硬化者较多。
防治:应限制患者糖及脂肪的摄入;尽可能减少高渗葡萄糖液的应用;鼓励患者多活动;必要时,在透析液中加入少量胰岛素,以降低血糖及血清三酰甘油(甘油三酯)。
11.4 (4)水、电解质、酸碱失衡
腹透治疗的患者很容易发生水代谢失衡。若患者每日体重增加0.5kg,明显浮肿,甚至出现肺水肿、脑水肿者,提示体内水分过多,短期内体重下降、乏力,发生体位性低血压,提示体内缺水。
防治:①水分过多,加强超滤;②体内缺水,减少透析液中的葡萄糖用量,应用等渗盐水或血浆扩容。血中钠、钾、镁、碳酸氢根浓度过高或过低时,应调整透析液中的相应离子浓度来纠正。
11.5 (5)呼吸系统并发症
由于腹腔内存有大量透析液,使膈肌抬高,肺底萎陷,分泌物易于蓄积,患者可能发生呼吸系统并发症,包括支气管炎、肺炎、肺不张、胸腔积液。
防治:以物理疗法为主,鼓励患者多做深呼吸、多活动,经常变换体位,排尽呼吸道内的分泌物。必要时,可以选用抗菌药物。
11.6 (6)腹痛
常见原因有:①腹膜炎;②腹部过度膨胀,尤在透析初期患者还不适应时;③透析液质量不佳、渗透压高、pH不当,温度太低或太高时;④透析管位置不当。⑤原因不明。
防治:应针对原因采取相应措施,可在透析液中加入普鲁卡因或利多卡因止痛。
11.7 (7)透析管道故障
①透析液外漏:透析液沿管道自皮肤出口或由皮肤切口处漏出,多因腹膜切口过大缝合不严、腹壁松弛、多次妊娠后,或应用糖皮质激素药物期间易于发生。防治:插管术中严密缝合腹膜,术后5~14d再开始透析可以避免。漏液发生后应排空透析液,停止透析1~2d,同时避免可能延迟伤口愈合的因素如腹肌过度活动,一般休息数日后漏液可自行停止。
②透析液引流不畅:透析管端移位、漂浮,表现为单向阻滞;腹膜炎后形成纤维蛋白凝块堵塞管道,使透析液出、入不畅,以排出不畅为主;腹膜粘连,透析管周围形成包裹,表现为输入透析液不久患者即感腹痛,X线造影可确诊;腹腔内进入空气、肠胀气、便秘等,亦可导致透析液引流不畅。防治:应根据临床表现,结合X线检查,明确导致引流不畅的原因,分别处理。管端移位时,可嘱患者多起床活动,睡眠时采用半卧位。有金属头的透析管常可以在患者活动、蹦跳之后借重力下垂至腹腔最低位。遇凝块堵塞,可加用有肝素、尿激酶的等渗盐水冲洗,应用尼龙丝线或细探针疏导。此外,腹部按摩、灌肠常可收效。若上述措施无效,则需要更换透析管。
③皮肤出口感染:常由于局部消毒不严、发生漏液后、局部皮肤张力过大、伤口裂开引起。致病菌多为皮肤表面所带细菌,以金黄色葡萄球菌、白色葡萄球菌引起者居多。感染可以引起透析管脱落,涤纶套松动,导致腹膜炎。
防治:局部清洁,保持干燥,应用抗菌药物。插管术后局部涂抹四环素软膏预防。
11.8 (8)伤及内脏器官
伤及肠管是严重的少见并发症;插管时注意操作轻缓,即可避免。
11.9 (9)出血
大量进行性出血多系损伤内脏所致,应及时停止透析并作适当处理;小量出血应严密观察,仍可继续透析。
11.10 (10)其他
①腹壁切口疝、脐疝、腹股沟疝、膈疝等,因腹内压增高所致,常需手术修补。②腰痛,因腹透患者长期处于脊柱前凸位置,腹内压增高,可引起腰痛;有腰椎间盘脱出症者甚至可因腰痛加重而被迫停止透析。痔,子宫、直肠脱垂,均因腹内压增高所致,部分患者需要外科治疗。③腹胀,透析初期出现是因为不适应所致。若腹胀系肠蠕动减弱、肠腔积气所致,可酌情应用新斯的明。④少数患者在输入或排出透析液过程中可发生心动过缓、低血压、呼吸困难等迷走神经反射症状,可肌注阿托品,减慢透析液流速。⑤偶有肠粘连发生。⑥原有周围血管病如下肢动脉栓塞者,因全身血压下降,下肢血压随之降低,血液灌流减少,导致病变加重。甚至发生肢体坏疽,此症以胰岛素依赖性糖尿病、吸烟者多见,应更改透析方法。⑦血性透析液,发生于导管移位、患者剧烈运动、灌肠后、月经期,也有原因不明者,无需特殊处理,一般1~2d内会自行停止出血。